いま知っておきたい「大腸がん」—症状・検査・治療の最新トピックスをやさしく解説
 1
1
症状:早期は無症状が基本
要点まとめ
- 早期の大腸がんは無症状が多く、自覚症状だけでは見逃しやすい
- 進行すると、血便・便通異常・体重減少・腹痛などがあらわれることも
- 症状がなくても、定期的に大腸がん検診を受けることが大切
検査を受けることで早期発見を
大腸がんの最大の特徴は、「早期には症状がほとんどない」ことです。がんがまだ小さく、大腸の粘膜にとどまっているうちは、痛みや不快感を感じないまま進行していくことがあります。
だからこそ、「今は元気だから大丈夫」と思っている方ほど注意が必要です。実際には、大腸がん検診や他の健康診断で偶然見つかるケースが多いのです。
進行してくるとあらわれる主な症状

進行してくると、以下のような症状があらわれることがあります:
血便(便に血が混じる・付着する)
- 鮮紅色や暗赤色の血が便に混じる
- トイレットペーパーに血が付く
- 便器の水が赤く染まる
便通の変化
- 便が細くなる(鉛筆のような細さ)
- 下痢と便秘を繰り返す
- 残便感があり、すっきりしない感じがある
その他の症状
- 腹痛:お腹が張り、痛みが続く
- 貧血:疲れやすく、めまいがする
- 体重減少:食事量は変わらないのに体重が減る
早期発見の重要性
最新のがん統計によると、早期(ステージⅠ)の大腸がんの5年生存率は90%を超えます。しかし、早期の段階では自覚症状がないまま進行することが多いのが特徴です。そのため、症状がない段階で検診により発見されることの重要性が指摘されています。
つまり、「症状がない=安心」とは限りません。40代以降の方や、家族に大腸がんの既往がある方、炎症性腸疾患(潰瘍性大腸炎・クローン病など)がある方は、特に注意が必要です。
今すぐできること
まずは、自分の便の状態を1週間ほど観察してみましょう。色・形・硬さなどをチェックし、いつもと違う変化があればメモしておくと、受診時に医師へ正確に伝えやすくなります。
検査:まずは便潜血検査、陽性なら内視鏡や大腸CTという選択肢も
要点まとめ
- 大腸がん検診は免疫学的便潜血検査(FIT)が中心で、陽性なら大腸内視鏡による精密検査が標準
- 40代からの検診開始が罹患率・死亡率を低減
- 内視鏡を用いない大腸CT(CTコロノグラフィ)という検査方法も選択肢の1つ
基本の流れ:便潜血検査から始める
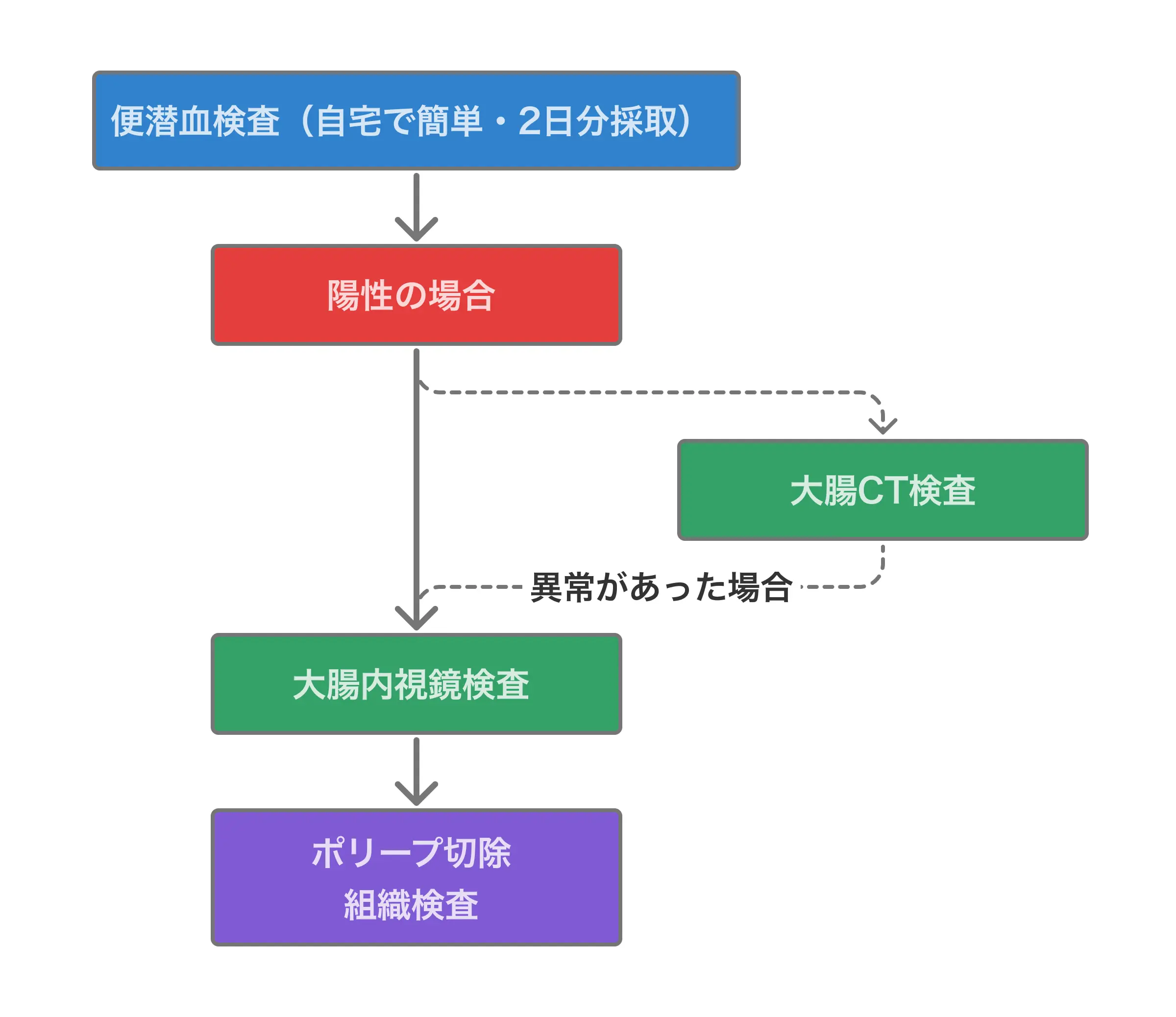
※ 大腸CT検査は、内視鏡検査が難しい場合の代替検査として推奨されています
日本の対策型検診の中心は便潜血検査です。便に混じったわずかな血液を調べる検査で、自宅で簡単に採取でき、身体への負担もほとんどありません。
国立がん研究センターがん対策研究所が2024年7月に公開した「有効性評価に基づく大腸がん検診ガイドライン2024年度版」でも、便潜血検査による検診が死亡率の低減に有効であることが改めて示されています。
40代から始める意味:最新データが示す早期開始の効果
「まだ40代だから大丈夫」と思っていませんか?
2025年に報告された台湾の大規模研究では、40〜49歳でFITを開始した人は、50歳から始めた人に比べて大腸がんの罹患率が約25%、死亡率が約34%低いことが示されました。若年発症の増加傾向を踏まえると、早めに検診を始めることの重要性が浮き彫りとなっています。
陽性なら大腸内視鏡へ:進歩し続ける検査技術
便潜血検査で陽性(+)と判定された場合、次のステップは大腸内視鏡検査です。
【コラム:内視鏡検査、受けやすい検査へと進化しています】
- 鎮静剤を使用することで、苦痛を軽減した状態で検査が可能
- 下剤も飲みやすく改良
- 女性医師による検査を希望できる施設も増加(事前に相談を)
- 検査着や設備が改良され、プライバシーに配慮している施設も増加
内視鏡は大腸の中を直接観察できる検査で、がんやポリープを見つけるだけでなく、その場で切除することも可能です。「内視鏡は痛そう」「前処置(下剤)が大変そう」と不安に思う方もいるかもしれませんが、近年は鎮静剤を使ってリラックスした状態で検査を受けられる施設も増えています。
AI×内視鏡:最新技術の利点と注意点
最新の研究では、AIを使った内視鏡検査で腺腫検出率(ADR)が改善することが報告されています。見落としがちな小さな病変の検出を補助し、検査の質の向上に寄与します。
注意点:AIはあくまで医師の診断を「補助」するツールです。最終的な判断は必ず医師が行います。
大腸CTという選択肢:内視鏡検査が苦手な方にも
内視鏡検査に不安がある方や、過去に内視鏡検査が難しかった方には、大腸CTという選択肢があります。大腸CTとは、CTで撮影した画像をコンピューターで処理し、大腸の中を立体的に再現する検査です。仮想的な内視鏡画像を作成して大腸全体を観察でき、実際に内視鏡を挿入する必要はありません。
こんな方に特におすすめ
- 内視鏡検査に対して恐怖心や抵抗感がある方
- 高齢で内視鏡検査によるリスクが高い方
- 以前の内視鏡検査でつらい思いをした方
- 仕事が忙しく、鎮静剤使用後の安静時間が取れない方
大腸CTの具体的な流れ
- 前処置:検査前日は低残渣食をとり、下剤を服用します(内視鏡より少量で済むことが多い)
- 造影剤服用:原則として検査前日に少量の造影剤を飲み、便と病変を区別しやすくします。
- ガス注入:撮影の前に、細いチューブから炭酸ガスを入れて大腸をふくらませます。炭酸ガスは身体に吸収されやすく、検査後のお腹の張りも少ないとされています。
- CT撮影:仰向けとうつ伏せで2回撮影(各10秒ほどの息止め)
- 検査終了:撮影時間はおよそ10〜15分で、検査後はすぐに日常生活に戻ることができます。
大腸CTの精度と実績
- 10mm以上のポリープやがんの発見率:約90%以上
- 6〜9mmのポリープの発見率:約80%前後
- 5mm以下の小さなポリープ:経過観察で問題ないことが多い
国際的なガイドラインでは、6mm以上のポリープが見つかった場合には内視鏡検査が推奨されます。これにより、必要な方を適切に内視鏡検査へご案内でき、過度な検査を避けることも期待できます。
メリットとデメリット
メリット
- 身体的負担が少ない(内視鏡を挿入しない)
- 検査時間が短く、撮影は10〜15分程度で済む
- 鎮静剤が不要で、検査後すぐに日常生活に戻れる
- 大腸以外の肝臓、膵(すい)臓などの異変も見つけられる可能性がある
デメリット
- わずかに放射線被ばくがある
- ポリープが見つかってもその場で切除できない
- 平坦な病変の検出はやや難しい場合がある
- 妊娠中は検査を受けられない
費用について
保険が適用される場合(3割負担)で、自己負担はおよそ6,000〜10,000円程度です。自費診療では2〜3万円程度となることが多いです。料金は医療機関や検査内容によって異なるため、事前に確認することをおすすめします。
今すぐできること
お住まいの市区町村の検診予定を確認しましょう。多くの自治体では、40歳以上を対象に無料、または数百円で受けられる場合があります。
治療:進行度に合わせた様々な選択肢
要点まとめ
- 早期なら内視鏡治療や限局手術で完結できることが多い
- 進行・転移例でも、手術・薬物療法・放射線・局所治療を組み合わせて治療を検討
- 医療は常に進化:最新トピックスをご紹介
標準治療の考え方
早期〜進行期の治療:内視鏡から手術まで
大腸がんは、早期のうちに発見できれば身体への負担が少ない治療で治る可能性が高いです。がんが大腸の粘膜やその浅い層にとどまっている場合(ステージ0〜Ⅰの一部)には、内視鏡による切除が標準的な治療となります。内視鏡の先端から細い器具を出して病変を切り取る方法で、お腹を切らずに治療が完結します。
なお、これらの治療後は、切除した組織を顕微鏡で詳しく調べ、取り切れていない場合やリンパ節転移の可能性がある場合は、追加で外科手術を行います。
がんが腸の壁の深い部分やリンパ節に広がっている場合(ステージⅡ〜Ⅲ)には、手術が中心になります。大腸の病変を含めた範囲と、その周囲のリンパ節を一緒に切除するのが基本です。近年は、腹腔鏡手術やロボット支援手術など、身体への負担を軽減する低侵襲な方法が広く行われています。
手術でがんを切除した後、再発リスクが高い場合は、補助化学療法(術後の抗がん剤治療)を行うことがあります。
転移ある場合の治療:あきらめずに選択肢を考える
がんが肝臓・肺・腹膜など他の臓器に転移している場合(ステージⅣ)であっても、状況に応じて治療の道があります。転移巣が手術で取り除ける場合は、切除による根治を目指します。難しい場合は抗がん剤や分子標的薬などの薬物療法で腫瘍の勢いを抑え、全身に広がったがんの進行をコントロールします。状態に応じて手術や局所治療を検討します。
また、放射線療法は直腸がんの術前治療や、痛みや出血といった症状の緩和を目的にも用いられます。
最近のトピックス
1. バイオマーカーで治療が変わる時代
近年は「がんの性質(バイオマーカー)」に合わせて薬を選ぶ、個別化医療が進んでいます。がんの遺伝子を調べることで、免疫療法や分子標的薬が効果を発揮しやすいタイプかどうかを知ることができます。例えば、MSI-H/dMMRタイプでは免疫療法が有力な選択肢となり、BRAF変異・RAS変異・HER2陽性のタイプでは、それぞれの特徴に応じて、分子標的薬などが治療の選択に役立てられることがあります。
2. ctDNA検査:血液で「がんの残り」を調べる
ctDNA(微小残存病変:MRD)検査では、血液中に流れるがん由来DNAを調べ、「がんの残り」や再発リスクを推定することができます。現時点では研究・試験の段階ですが、将来的には手術や治療後の効果判定や再発予測に活用される可能性があり、採血だけで経過を見守れる時代の到来が待望されています。
3.直腸がんの「温存」という選択
直腸がんでは、総合術前療法(TNT)によりがんがほとんど消失した場合に限り、手術をせずに厳密な経過観察を行う「watch-and-wait(待機療法)」が国際的にも認められつつあります。これにより、排便・排尿などの直腸機能を保ちながら生活の質(QOL)の維持が期待されています。
なお、治療の効果や副作用のあらわれ方には個人差があります。どの治療法が最適かは、がんの状態、患者の年齢や体力、生活環境などを総合的に考慮して決定されます。
今すぐできること
もし転移が見つかっても、治療の道は複数あります。納得して治療に向き合うために、必要に応じてセカンドオピニオンを受けるのも選択肢の一つです。主治医と話し合い、自分に合った治療を選びましょう。
かんたんチェック:私は検査を受けるべき?
以下の項目をチェックしてみてください:
結果の見方:
- 1つでもチェック:まずは便潜血検査を受けましょう
- 2つ以上チェック:早めに医師に相談することをおすすめします
- 症状にチェック:できるだけ早く医療機関を受診してください
予約前にチェックしておきたいこと
検査を受ける前に、以下の情報を整理しておくとスムーズです:
- 現在服用中の薬(特に抗凝固薬、抗血小板薬)
- 過去の手術歴、大腸疾患の既往
- アレルギーの有無(造影剤、薬剤、ラテックスなど)
- 鎮静剤を希望するかどうか(希望時は当日の運転不可・同行者の有無を確認)
- 家族の大腸がん歴(発症年齢も含めて)
よくある質問(FAQ)
Q1. 検査に痛みはありますか?
A. 内視鏡検査では鎮静剤を使うことでリラックスして受けられ、多くの方が「思ったより楽だった」と話されています。大腸CTは内視鏡を挿入せずに行うため負担が少なく、撮影時間は10〜15分ほどです。いずれの前処置の下剤も、最近は味が改良されて飲みやすくなっています。
Q2. FITが陽性=がん、ですか?
A. いいえ、違います。便潜血検査は「出血の有無」を見る検査で、痔やポリープでも陽性になります。陽性者の実際のがん発見率は数%程度です。ただし、陽性になったということは、どこかで出血が起きた可能性があるということです。痔持ちだからと自己判断せずに、内視鏡などの精密検査を受けることが大切です。
Q3. AIで見落としはなくなりますか?
A. AIは検出率の改善に役立ちますが、万能ではありません。あくまで医師の診断を「補助」するツールです。最終的な判断は必ず医師が行います。AIを導入している施設でも、経験豊富な医師による確認は欠かせません。
Q4. 転移が見つかったら、すぐ抗がん剤を使用すべきですか?
A. いいえ、そうとは限りません。転移が見つかった場合でも、切除が可能な状況であれば手術が検討されます。一方で、薬物療法(抗がん剤や分子標的薬、免疫療法など)によって全身のがんを抑える治療が選択されることもあります。また、がんの遺伝子タイプを調べる検査を行い、その結果に基づいてより効果的な薬や治療法を選択することもあります。こうした情報をもとに、医師と相談しながら最適な治療方針を決めていきます。
Q5. ctDNA検査は受けるべき?
A. 現時点では研究段階の技術です。将来的には有用な検査になる可能性がありますが、今は標準的な検査や治療を優先することが大切です。主治医と相談して、適切なタイミングを判断してください。
Q6. 家族に大腸がんの人がいます。私は何歳から検診を受けるべきですか?
A. 目安としては、家族が発症した年齢の10年前、または40歳のいずれか早い方から始めるとよいとされています。特に、50歳未満で発症した家族がいる場合や複数の家族に大腸がんがある場合には、遺伝的な要因が関係していることもあります。不安がある場合や詳しく知りたい場合には、希望に応じて専門医や遺伝カウンセリングに相談することもできます。
Q7. 検査費用はどのくらいかかりますか?
A. 市区町村の検診なら便潜血検査は無料、あるいは数百円程度です。40歳以上なら多くの自治体で補助があります。内視鏡検査は保険適用(3割負担)で1〜2万円程度です。組織検査や切除を追加した場合は高くなることがあります。大腸CTも、医療機関によっては同程度の費用で受けられる場合があります。費用は保険適用、検査内容により異なりますので、詳しくは医療機関にお問い合わせください。
Q8. 仕事を休めないのですが、検査は可能ですか?
A. 便潜血検査は自宅で採取するので仕事への影響はありません。土曜日に内視鏡検査を実施している医療機関も増えています。鎮静剤を使わなければ、体調次第で検査後すぐに仕事に戻ることも可能です。また、検査時間が短く、鎮静剤を使わない大腸CTを行っている施設もあります。仕事や予定に合わせて、医療機関に相談してみましょう。
受診・相談のしかた(次の一歩)
大腸がんの早期発見には、定期的な検診と、症状がある場合の早めの受診が欠かせません。
今日から始める3つのステップ
| STEP1 (今すぐ) |
この記事を読み終えたら
|
| STEP2 (今週中に) |
検診の予約
|
| STEP3 (検査後) |
結果に応じた行動
|
検査を受けられる場所
- 便潜血検査(FIT):自治体の検診、職場の健診、かかりつけ医
- 大腸内視鏡検査:総合病院、内視鏡専門クリニックなど
- 大腸CT:総合病院、画像診断センターなど
「どの検査を受けたらよいかわからない」「内視鏡に不安がある」という方は、まずはかかりつけ医や消化器内科の医師に相談してみましょう。あなたの状況に合わせた最適な検査方法を一緒に考えてくれます。
まとめ
大腸がんは、早期発見できれば治療の選択肢が広がり、治癒率も高いです。しかし、初期は症状が乏しいため、「症状を待たずに検診を受ける」ことが何より大切です。
覚えておきたい3つのポイント
| 1 | 40歳を過ぎたら、年1回の便潜血検査を習慣に |
| 2 | 陽性なら必ず内視鏡検査などの精密検査へ。不安があれば医師に相談を |
| 3 | 転移があっても治療の選択肢はある。早めに専門医へ |
鎮静剤や前処置法の改良により内視鏡検査は受けやすくなり、身体への負担が少ない大腸CTも広まりつつあります。AIや血液検査などの技術も進歩していますが、いちばん大切なのは「まず検査を受ける」こと。あなたとあなたの大切な人の健康を守るために、今日から一歩を踏み出しましょう。
※ 注意事項
検査結果や治療効果には個人差があります。本記事の内容は一般的な情報提供を目的としており、すべての方に当てはまるものではありません。必ず医師の診察を受け、ご自身の状態に合った検査・治療を受けてください。
参考文献・出典
- 国立がん研究センター. 大腸がんファクトシート2024. 2024年.
- 国立がん研究センター. Cancer Statistics in Japan 2024. 2024年.
- 国立がん研究センター. 有効性評価に基づく大腸がん検診ガイドライン 2024年度版. 2024年.
- 大腸癌研究会 (編). 大腸癌治療ガイドライン 医師用 2024年版. 金原出版; 2024.
- Chiu HM, Chen SL, Su CW, et al. Long-Term Effectiveness Associated With Fecal Immunochemical Testing for Early-Age Screening. JAMA Oncol. 2025; 11(8):846-854.
- Spada C, Hassan C, Bellini D, et al. Imaging alternatives to colonoscopy: CT colonography and colon capsule—ESGE and ESGAR Guideline – Update 2020. Endoscopy. 2020;52(12):1077–1092.
- US Food and Drug Administration. FDA grants accelerated approval to fam-trastuzumab deruxtecan-nxki for unresectable or metastatic HER2-positive solid tumors. April 5, 2024. Available from: https://www.fda.gov
- Tie J, Wang Y, Loree JM, et al. ctDNA-informed adjuvant chemotherapy in stage III colon cancer: The DYNAMIC-III randomized clinical trial. Abstract presented at: American Society of Clinical Oncology (ASCO) Annual Meeting; May 30–June 3, 2025; Chicago, IL.
- Osumi H, Nakamura Y, Shinozaki E, et al. A Tumor-Naïve ctDNA assay detects minimal residual disease in resected stage II or III colorectal cancer and predicts recurrence: Subset analysis from the GALAXY Study in CIRCULATE-Japan. Clin Cancer Res. 2025;31(2):328–337.
- Benson AB, Venook AP, Al-Hawary MM, et al. NCCN Guidelines® Insights: Rectal Cancer, Version 3.2024. J Natl Compr Canc Netw. 2024;22(6):366–381.
編集部までご連絡いただけますと幸いです。
ご意見はこちら
スマホでかんたんスマートに。
大腸の状態を調べてみませんか?

日本内科学会 認定内科医
日本消化器病学会 消化器病専門医
日本消化器内視鏡学会 消化器内視鏡専門医
トヨタ記念病院や名古屋大学病院での臨床経験を起点に、理化学研究所およびマサチューセッツ総合病院でAIと医療の融合研究を推進。
Boston Medical Sciencesでは、リサーチ活動を通じて大腸がん診療の課題解決に取り組んでいる。